Son président Michel Régereau (CFDT) fait le compte : « L’assurance maladie doit faire 10 milliards d’euros d’économies d’ici 2017, 3 milliards dès 2015. Cela ne sera pas facile, mais c’est possible. » Puis il égrène les dépenses et les actes de soins inutiles, voire franchement nocifs à la santé publique, et les marges – colossales – de progrès en matière d’organisation des soins. L’assurance maladie est une victime consentante de l’austérité. Depuis l’ouverture par le président de la République de la chasse aux 50 milliards, la voilà au pied du mur. L’objectif est bien de résorber le fameux « trou ». Tout ça sans « charges nouvelles » pour les patients, ne cesse de répéter la ministre de la santé Marisol Touraine, reconduite dans le gouvernement Valls.
Les dépenses de santé en France sont importantes : avec 243 milliards d’euros, elles représentent 12 % du PIB (produit intérieur brut). « Alors que la dépense de santé est plus élevée dans notre pays que dans beaucoup d’autres pays développés, nos performances sont bonnes sans être exceptionnelles », expliquent les économistes de la santé Brigitte Dormont, Philippe Askenazy, Pierre-Yves Geoffard et Valérie Paris dans une vigoureuse note du Conseil d’analyse économique de juillet 2013, plaidant « pour un système de santé plus efficace ».
Déficitaire de manière chronique (- 6,8 milliards d’euros en 2013), l’assurance maladie a pris sa part, avec le reste de la protection sociale (retraite, famille, accidents du travail-maladie professionnelle), d’une colossale dette sociale de 160 milliards d’euros. Ce qui ne l’a pas empêchée de reculer : elle remboursait 80 % des dépenses en 1980, elle n’en rembourse plus que 75,5 %. « Notre système de santé accumule les déficits, est de moins en moins efficace, de plus en plus cher et inégalitaire. On a tous les maux. Si on ne fait rien, la contrainte économique va devenir telle qu’elle conduira à une remise en question du système solidaire », prévient Étienne Caniard, le président de la Mutualité française.
Pas question cependant de réduire les dépenses de santé : le gouvernement entend maîtriser fortement leur tendance naturelle à augmenter (en raison des progrès de la médecine et du vieillissement de la population) de +3,5 % environ chaque année : l’Objectif national de dépenses d’assurance maladie (179 milliards d’euros en 2014) ne devrait augmenter que de + 2 % entre 2015 et 2017 (+3,5 milliards d’euros). Ce taux n’a jamais été aussi bas depuis la fin des années 1990.
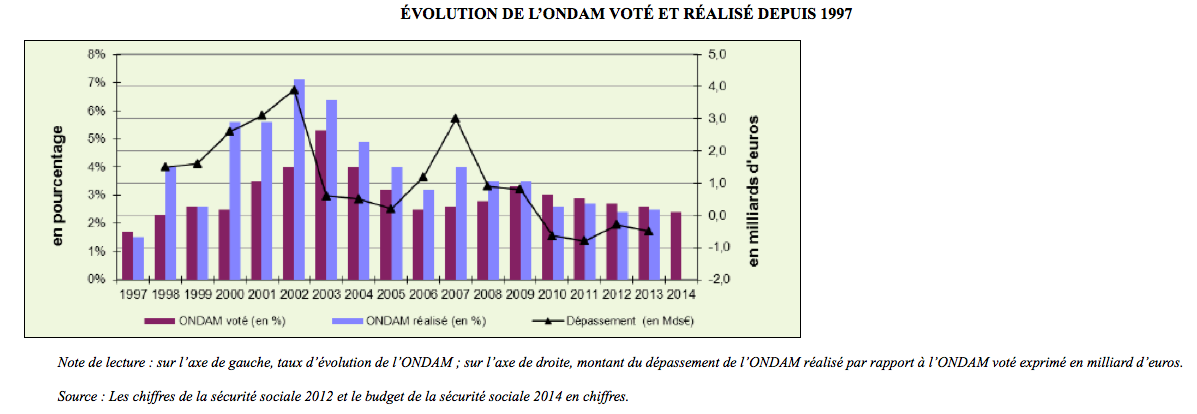 Les chiffres de l’Objectif national des dépenses d’assurance maladie (Ondam)
Les chiffres de l’Objectif national des dépenses d’assurance maladie (Ondam) Le risque d’une rupture dans la politique de santé, d’un creusement des inégalités de santé, déjà béantes, d’une déstabilisation d’acteurs sous forte pression est réel. « C’est bien les dépenses de santé ! rappelle Brigitte Dormont. Elles améliorent la qualité de vie, font baisser les handicaps, allongent la vie. Comptabilisés en unités monétaires, ces bénéfices dépassent largement les coûts. » Mais elle explique qu’« il y a des gains d'efficacité souhaitables. Il faut arrêter de faire un amalgame entre efficacité et rationnement des soins. Être plus efficace, c'est parvenir à produire plus de santé avec la même dépense ».
« L’efficience », mot magique en matière de santé : cette recherche du meilleur soin au meilleur coût est largement documentée par les économistes de la santé, les médecins de santé publique, les rapports de l’assurance maladie, de la Cour des comptes, du Haut conseil pour l’avenir de l’assurance maladie, etc. « On sait ce qu’il faut faire, il y a beaucoup de compréhension des enjeux, des analyses convergentes », assure Yann Bourgueil, directeur de l’Institut de recherche et documentation en économie de la santé (Irdes). « Mais est-il possible de maintenir la qualité tout en réduisant les coûts ? poursuit-il. Le drame, c’est de croire qu’on pourrait faire des économies à court terme. Il faut continuer d’investir dans la transformation du système de santé. »
Existe-t-il un chemin assurant des économies immédiates et profitables au plus grand nombre, et ménageant des marges d’investissement ? Le gouvernement a tracé une feuille de route, la « stratégie nationale de santé », censée transformer un système de santé « conçu pour répondre aux enjeux de la fin des années 1950 » et qui « doit désormais relever les défis du XXIe siècle » : développement des maladies chroniques, population vieillissante, développement des inégalités de santé. Peu lisible, cette stratégie dessine par petites touches impressionnistes une réforme, dont les grandes orientations font consensus.
- L’hôpital restructuré
L’hôpital est dans l’œil du cyclone. Comme dans tous les pays développés, il se concentre sur les soins aiguës, très techniques, de plus en plus chers en raison des progrès technologiques et thérapeutiques. Les patients le quittent de plus en plus tôt, par souci d’économies, de sécurité (l’hôpital est un lieu qui comporte des risques, notamment les infections nosocomiales), de confort. En France, 40 % des interventions chirurgicales sont ambulatoires : les patients sortent le jour même. Ce taux est en progression constante. Dans son rapport 2013 sur la sécurité sociale, la Cour des comptes estime qu’il pourrait même atteindre 80 % comme en Allemagne, ce qui représenterait une économie de 5 milliards d’euros. Dans le même mouvement, les jeunes mamans sortent de plus en plus tôt des maternités, épaulées à domicile par des sages-femmes libérales, les chimiothérapies à domicile se développent pour les malades du cancer, etc.
Une population est trop longuement hospitalisée : les personnes âgées en perte d’autonomie, souvent atteintes de plusieurs maladies chroniques (maladie d’Alzheimer, cancer, diabète, etc.). Selon le Haut conseil pour l’avenir de l’assurance maladie, si leur séjour est trop long, leur état de santé se dégrade rapidement. Le Haut conseil estime que 3 millions de journées d’hospitalisation pourraient être évitées pour une économie d’environ 2 milliards d’euros.
La Fédération hospitalière de France, agacée par la sécheresse de ces chiffres, reconnaît l’impact de ces transformations : « Nous sommes prêts à accompagner des changements. Nous sommes même à l’origine de nombre d’entre eux, assure Gérard Vincent, le président de la Fédération hospitalière de France. Mais pour l’instant, nous sommes payés pour faire de l’activité à l’intérieur de nos murs. » Et il prévient : « L’hôpital est un amortisseur de crise. Les Français y sont très attachés. Il ne faut pas mettre le système à feu et à sang. Jusqu’ici, nous n’avons pas touché à l’emploi. Mais à ce rythme d’économies, cela ne pourra pas durer. »
Une restructuration est déjà à l’œuvre, et s’accélère : si ces évolutions sont menées à leur terme, l’Agence nationale d’appui à la performance des établissements estime que sur 900 000 emplois hospitaliers, 400 000 sont amenés à disparaître. Ils ne seraient pas supprimés, mais ils évolueraient vers le médico-social, c’est-à-dire la prise en charge des malades à leur domicile ou dans des structures alternatives à l’hospitalisation, moins médicalisées, donc moins chères. Là, les besoins sont énormes, de l’ordre de 1 million d’emplois supplémentaires.
Cette perspective est encore lointaine et incertaine. La FHF rappelle que les personnes âgées échouent toujours dans les hôpitaux, et que la fréquentation des urgences explose (+5 % par an) car les médecins de ville n’assurent plus les gardes.
- Soigner au domicile, quand c’est possible
La grande faiblesse du système de santé français est la désorganisation de son premier recours, ce premier niveau de soins, au plus près de la population, dont les principaux acteurs sont les médecins généralistes et les infirmiers, le plus souvent libéraux. Mais ils sont très mal répartis sur le territoire (concentrés dans les grandes villes et le sud de la France), se connaissent mal et travaillent peu ensemble. Or, « l’avenir du système de santé tient à la capacité de ces acteurs à prendre en charge des malades chroniques qui ne veulent pas aller à l’hôpital, qu’il faut accompagner dans la proximité », explique Yann Bourgueil, le directeur de l’Irdes.
Cette nouvelle organisation se dessine dans les 300 maisons de santé pluridisciplinaires (250 sont en projet). Leur impact sur la densité médicale a été étudié par l’Irdes. Attractives pour les jeunes professionnels, elles limitent la désertification. Mais surtout s’y développent des formes de travail plus collaboratives. Ces échanges sont pour l’instant informels. Car les professionnels de santé restent payés individuellement à l’acte (à la consultation médicale, à l’acte infirmier), ce qui est « contre-incitatif à la collaboration », souligne Yann Bourgueil.
Des expérimentations de nouveaux modes de rémunération existent depuis quelques années pour rémunérer des équipes de soins : quelques milliers d’euros accordés à 150 maisons de santé (bientôt 300) pour financer leurs réunions, le travail administratif, etc. La direction de la sécurité sociale vient de lancer “Paerpa” (pour Parcours de soins des personnes âgées en perte d’autonomie) dans neuf territoires pilotes : une équipe formée par le médecin et l’infirmier est rémunérée 100 euros par patient et par an pour se coordonner autour de la personne âgée en perte d’autonomie, celle qui commence à avoir des difficultés à se déplacer, à se nourrir, risque de chuter à son domicile pour finir à l’hôpital. Et la ministre de la santé vient de lancer des négociations avec les syndicats des professionnels de santé de ville sur les rémunérations des équipes de soins de proximité.
D’un point de vue budgétaire, ces nouveaux modes de rémunération sont une goutte d’eau (environ 40 millions d’euros) dans l’océan des dépenses d’assurance maladie. Et les équipes qui en profitent sont réparties de façon inéquitable sur le territoire. « C’est vrai qu’il y a des territoires où il ne se passe rien. Mais ces innovateurs sont les fers de lance d’un processus transformateur, d’apprentissage à grande échelle. Il ne faut pas casser cette dynamique », plaide Yann Bourgeuil.
- Quelques milliards d’économies possibles sur le médicament
La dépense de médicaments en France est « anormalement importante », selon Marisol Touraine. Parmi sept pays d’Europe, selon une étude de l’assurance maladie, c’est en effet le deuxième pays le plus consommateur de médicaments, derrière le Royaume-Uni, et le premier pour la dépense. Autrement dit, les Français consomment beaucoup de médicaments, qui sont plus chers qu’ailleurs : la dépense de médicament approche les 40 milliards d’euros annuels. La raison en est connue : la puissance du lobby de l’industrie pharmaceutique, qui emploie 100 000 personnes en France. « Le chantage à l’emploi est permanent », explique Gilles Bouvenot, qui a présidé jusqu’au début de l’année 2014 la commission de la transparence de la Haute autorité de santé, chargée de donner un avis sur le progrès apporté par les nouveaux médicaments.
La France est ainsi très en retard sur le développement du médicament générique, qui représente 25 % des médicaments, contre 75 % en Allemagne et au Royaume-Uni. Parce que l’industrie pharmaceutique contourne aisément des règles trop souples : lorsqu’un brevet tombe, et que des génériques arrivent sur le marché, les laboratoires peuvent demander le remboursement de nouveaux médicaments à la même efficacité, mais plus chers : ce sont les « me too ». « Légalement, nous ne sommes pas armés pour les contenir, nous sommes contraints de les admettre au remboursement. Les pouvoirs publics se sont lié les mains », regrette Gilles Bouvenot. Il y a pourtant là une réserve d’économies de plusieurs milliards d’euros.
L’exemple caricatural des « me too » sont les statines, des médicaments contre le cholestérol qui coûtent 1,2 milliard d’euros : « En France, il existe 5 statines sur le marché, quand d’autres pays n’en ont que 2, raconte Gilles Bouvenot. Sur ces 5 statines – qui ont toutes la même efficacité –, 4 sont génériques. Les laboratoires envoient donc des armées de visiteurs médicaux pour convaincre les médecins de la supériorité de la statine non générique. » Résultat : en 2011, 39 % des statines prescrites en France sont des génériques, contre 96 % en Allemagne.
- Encadrer les complémentaires santé
La maîtrise des dépenses d’assurance maladie est indissociable d’un encadrement des complémentaires. Lorsque les dépenses d’assurance maladie sont fortement contraintes, les acteurs se rattrapent sur d’autres postes, remboursés par les complémentaires santé : dépassements d’honoraires, chambres particulières à l’hôpital, médicaments inutiles, prix prohibitifs des lunettes ou des prothèses dentaires, etc. Il y a donc un vrai risque d’assister à un nouveau recul de l’assurance maladie, et à une augmentation des primes des mutuelles et autres assurances santé. De quoi réduire à néant les efforts d’économie, et miner un peu plus le système solidaire.
Le gouvernement va dans les prochaines semaines faire paraître un décret précisant le contenu des contrats complémentaires, qui bénéficient d’importantes aides fiscales. Parmi les trois familles de complémentaires (aux côtés des assureurs et des institutions de prévoyance), la Mutualité française s’affirme en acteur « responsable ». Elle admet jouer le jeu de la concurrence : « Le système actuel pénalise ceux qui se comportent de manière vertueuse », explique Étienne Caniard, son président. Il fait donc cette demande paradoxale aux pouvoirs publics : « Aidez-nous à être vertueux ! » La Mutualité réclame des règles strictes pour réguler le marché, notamment des remboursement des dépassements d’honoraires plafonnés à 100 % des tarifs de la Sécurité sociale, bien en deçà des taux de 200 ou 300 % proposés dans les contrats collectifs d’entreprise, les plus généreux.
- Supprimer l’assurance maladie ?
Le directeur général de l’ARS Île-de-France, Claude Evin, a publié dans Libération une tribune en appelant à la fin « des abus et des excès », et à « une véritable réforme de notre système de santé », renforçant l’administration centrale et régionale. Le système de santé est en effet éclaté, illisible : l’État a la tutelle du secteur hospitalier, l’assurance maladie celle de la médecine de ville. Les dépenses pour les personnes âgées sont, elles, partagées avec un 3e acteur, les conseils généraux. Seules les agences régionales de santé font, partiellement, le lien entre ces trois univers. Mais elles n’ont que « 2 % des dépenses qui sont en principe de leurs ressorts », rappellent dans leur note « Pour un système de santé plus efficace », les économistes Brigitte Dormont, Philippe Askenazy, Pierre-Yves Geoffard et Valérie Paris (OCDE). Ils préconisent donc de leur allouer « une enveloppe financière globale ».
C’est une attaque frontale contre l’assurance maladie. Son président Michel Régereau, sur le départ, la défend : « L’assurance maladie a la fait preuve de sa capacité à mettre en œuvre la stratégie de l’État. » Elle aborde cependant une période de transition délicate : son influent directeur général depuis 2004, Frédéric Van Roekeghem, arrive en fin de mandat en octobre. Le profil de son successeur sera une clé de l’avenir de cette institution.
A lire aussi sur le blog de Tuxicoman : Claude Guéant, un exemple de politicien français